Los organoides pulmonares, réplicas en miniatura cultivadas a partir de células madre, pueden revelar a qué células específicas ataca el SARS-CoV-2. Este enfoque ofrecería información imposible de recopilar de otra manera y ayudaría a encontrar los fármacos más eficaces para luchar contra la enfermedad
Dentro del laboratorio de Nivel 4 de Bioseguridad en los Laboratorios Nacionales de Enfermedades Infecciosas Emergentes de EE. UU. (NEIDL, por sus siglas en inglés) en Boston (EE. UU.), los investigadores usan tres pares de guantes y respiran el aire que entra en sus trajes de astronauta a través de los serpenteantes tubos. Ante ellos, debajo de un escudo de plástico, hay alveolos pulmonares humanos creados a partir de organoides, cultivos celulares que imitan los órganos.
Ha llegado el momento de infectarlos con coronavirus (SARS-CoV-2).
Lo que ocurra después podría arrojar luz sobre los extraños y mortales efectos de la COVID-19. Porque el virus no es lo único que importa, también la reacción del cuerpo ante él. La gente se muere por esa reacción, y los organoides podrían ayudar a determinar dónde el daño es más grave. Estos precisos modelos celulares están empezando a indicar cómo el virus accede al cuerpo y donde ejerce sus peores, lo que también ayudará en la búsqueda de tratamientos.
Muchos virólogos trabajan con datos de ordenador o con virus sustitutos en los que introducen partes de coronavirus. O, a veces, infectan células de monos en los que los virus suelen desarrollarse. Pero estas alternativas no pueden explicar lo que el virus real hace a algunos tipos específicos de las células humanas. La microbióloga de NEIDL, operado por la Universidad de Boston, Elke Mühlberger afirma "Si trabajamos con lo que es real, tendremos resultados reales. Si queremos conocer la respuesta del portador del virus, los sustitutos no sirven".

Foto: Los investigadores de la Universidad de Boston trabajan con virus mortales en un laboratorio de nivel 4 de bioseguridad. Créditos: NEIDL
La investigación sobre el tejido pulmonar humano fabricado en laboratorio podría ser beneficiosa en los ensayos de los medicamentos contra la COVID-19. Antes de probar cualquier posible fármaco antiviral en las personas, los investigadores comprueban en el laboratorio su potencia para bloquear el virus. Pero después de años de adaptación a una placa de Petri, las células de laboratorio estándar están lejos de ser normales. Mühlberger detalla: "Han perdido su capacidad de actuar como un pulmón o un hígado, no responden al interferón, son muy diferentes a las de verdad. No sirven para mucho más que infectarse".
Las células de los organoides son diferentes.
Órganos en miniatura
Los organoides son complejos tejidos en miniatura creados a partir de células madre. Estas células maestras pueden multiplicarse y autoorganizarse hasta que forman pequeños grupos que pueden tener la composición celular básica y las funciones de un órgano real. Existen minintestinos con delicados pliegues, fragmentos cerebrales que emiten ondas de electroencefalograma (EEG) y estructuras muy parecidas a embriones reales.
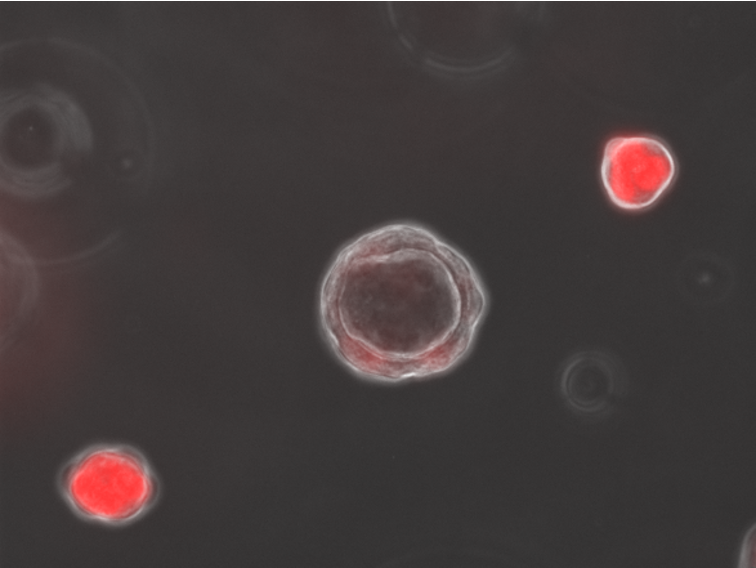
Foto: Células pulmonares humanas que se crean como organoides tridimensionales. Las células de estas "alveolosferas" se infectan con el virus que causa COVID-19 para ayudar a los investigadores a comprender su manera de matar.
Los organoides debutaron como solución contra los virus durante el brote de Zika. Al infectar los pequeños cerebros de laboratorio se descubrió que el virus prefería las neuronas jóvenes y en desarrollo. Eso permitió explicar por qué causó microcefalia en algunos recién nacidos brasileños.
Los organoides también pueden ayudar a los investigadores a estudiar distintos virus de animales que aún no han sido analizados bien porque han resultado difíciles de cultivar en un laboratorio. En mayo, científicos de Hong Kong crearon minitripas de murciélagos de herradura, la misma especie que se detectó como origen del brote de COVID-19 y que alberga miles de virus de los que aún no sabemos mucho
Células pulmonares
La investigación de la Universidad de Boston utiliza tejidos pulmonares, incluidos algunos que coinciden con partes de los alvéolos pulmonares, los sacos de aire hinchados que intercambian oxígeno en los pulmones y que acaban muy afectados en los casos graves de COVID-19.
El director de uno de los laboratorios de fabricación de organoides Finn Hawkins es médico especialista en pulmones y acaba de terminar un período en UCI con pacientes de COVID-19. El investigador admite: "Nunca había visto algo así. Para mí, lo sorprendente es el severo grado de daño pulmonar que causa en algunos pacientes. No es como el ébola, cuando todos se enferman".
Los casos graves luchan con los mismos síntomas misteriosos. Se supone que los pacientes conectados a respiradores deberían mejorar. Pero algunos acaban afectados por una "tormenta de citoquinas", una respuesta inflamatoria descontrolada, combinada con la fiebre que no baja. Lo que está matando a la mayoría de los pacientes con COVID-19 es que llegan al punto en el que no pueden respirar en absoluto. Hawkins detalla: "Sus marcadores suben. Necesitan oxígeno. Ese repentino empeoramiento es algo que nunca antes había visto y que ahora veo continuamente- Nos empezamos a preguntar qué ocurre, qué causa ese empeoramiento".
Hawkins cree que las células respiratorias y pulmonares específicas podrían responder a dos preguntas: primero, qué células permiten que el virus acceda al cuerpo, y segundo, cuál es la clave de los efectos devastadores. Si se combinan las células pulmonares derivadas de las células madre con la capacidad de secuenciar y rastrear las moléculas dentro de las células individuales, el resultado es una "resolución increíble que permite obtener información que de otro modo sería imposible", afirma.
Para comprobar qué células son las más susceptibles, por ejemplo, un equipo en Carolina del Norte (EE. UU.) usó láminas de células de las vías respiratorias humanas para formar capas que se desarrollan entre el líquido y el aire. Determinaron que las células ciliadas (cuyos pelos enmarañados, que se mueven como hojas de una anémona de mar, introducen la mucosidad hacia arriba y la sacan hacia afuera) tenían altos niveles de ACE-2, del receptor de células humanas al que se agarra el coronavirus. Sus hallazgos apuntan a la nariz como el lugar más probable por el que entra el virus.
Ese es el tipo de información que los científicos podrían usar para crear defensas virales. Un vídeo en YouTube sugirió crear un aparato anticoronavirus para cerrar la nariz con un clip. Si el virus entra por la nariz, la idea ya no parece tan loca. Hawkins detalla: "Si logramos comprender quiénes se contagian y cómo, se podrían buscar estrategias para bloquearlo o mitigarlo".
La siguiente pregunta para los modelos pulmonares será determinar cómo reaccionan algunos tipos concretos de células a la infección. Hawkins detalla: "Suponemos que el virus desencadena algo. Lo que nos interesa descubrir realmente es: cuando el virus accede a una célula, ¿cuáles son las consecuencias posteriores? Algunos médicos piensan que lo que conduce a la muerte son los daños sobre sistema de intercambio de gases de los pulmones, es decir, en los alvéolos. Estas que intercambian oxígeno son grandes y finas, casi como las velas de un velero. Pero el verdadero problema podría estar en las células "tipo 2" cuyo trabajo es producir el surfactante, una sustancia que disminuye la tensión superficial para permitir que los sacos de aire permanezcan abiertos.
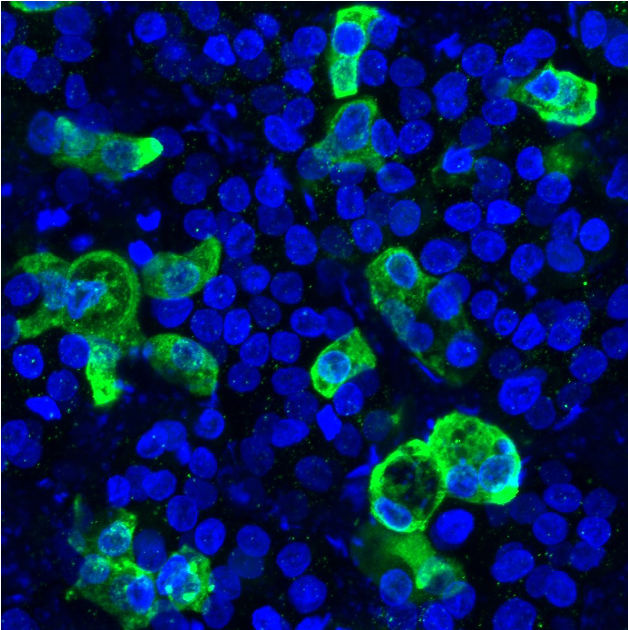
Foto: Las células pulmonares se iluminan de color verde después de ser infectadas con el coronavirus, SARS-CoV-2. Créditos: Laboratorio de Kotton
El médico continúa: "Si analizamos las autopsias, las células tipo 2 están muy dañadas. Sabemos que están infectadas por el virus. Ese es el tipo de célula clave para entender qué está matando a estos pacientes. Si acaban con alvéolos completamente cerrados, eso causa problemas con la oxigenación. Cuando el paciente termina conectado a los respiradores, es muy difícil administrar la presión adecuada y salvar estos pulmones enfermos que tienen fugas".
Entender cómo mueren las células
Mientras Hawkins atiende a los pacientes, el postdoctorado en el laboratorio de Darrell Kotton de la Universidad de Boston Jessie Huang ha estado creando células tipo 2 mediante organoides y las ha enviado por todo el mundo. Las células alveolares de los pacientes no son fáciles de crear, pero los laboratorios de Boston han descubierto cómo generarlas y pueden hacer un tipo de organoide llamado alveolosfera.
Esas células se llevan a los laboratorios de alta seguridad de la ciudad. Mühlberger explica: "Nuestra parte es muy sencilla. Simplemente introducimos el virus". La pregunta es: ¿qué ocurre después de administrar COVID-19 a las células pulmonares? Mühlberger explica que añade un líquido con "una pequeña cantidad de virus" para contraer la infección. En pocos días, los núcleos de las células empiezan a fragmentarse, y algunos se desprenden y se alejan flotando. La investigadora añade: "Se nota que las células no están tan bien. Creemos que el virus mata las células directamente, pero en realidad no lo sabemos". Podrían morir por sobreproducción de citocinas y quimiocinas, los tipos de moléculas de inflamación.
Mühlberger cree que los organoides también pueden ofrecer una mejor idea de qué medicamentos funcionarían para bloquear la reproducción del virus. Un compuesto que detuvo el virus en las células de monos no ayudó en absoluto a las células pulmonares humanas, y añade: "Creemos que los organoides responden de forma totalmente distinta al virus, y los medicamentos también podrían actuar de manera diferente".


