
En EE. UU., muchas clínicas dependen de laboratorios privados para obtener los resultados de las pruebas, lo que retrasa la llegada del resultado, frente a los grandes hospitales con laboratorios propios. La priorización y la disponibilidad de fondos, así como los sistemas de pruebas 'in situ' podrían aliviar el problema
El médico de urgencias de California (EE. UU.) Jason Bae lleva casi un mes atendiendo a pacientes con coronavirus (COVID-19). Cuando empezó a solicitar las pruebas de detección del coronavirus, durante la semana del 9 de marzo, su sistema sanitario le aseguraba un tiempo de respuesta de entre 48 y 72 horas. Pero "incluso desde el principio, muchas pruebas tardaban entre cinco y seis o siete días en llegar", afirma.
En ese tiempo y después de haber estado expuesto a un paciente que había dado positivo, Bae empezó a sentir dolor de garganta. Se autoaisló en casa, no fue a trabajar y obtuvo su prueba de COVID-19 a través del sistema de salud de la Universidad de Stanford (EE. UU.), diferente del sistema de su clínica. Stanford tenía una instalación interna para realizar las pruebas, y el resultado le llegó en menos de tres días: negativo.
Cuando regresó al trabajo, descubrió que los resultados de las pruebas que pedían desde su centro tardaban aún más que antes, en muchos casos, incluso más de una semana. Así que, el 22 de marzo, escribió en un grupo privado de médicos en Facebook para preguntar a sus colegas en todo Estados Unidos. Su publicación recibió más de 1.500 respuestas. Más del 40 % indicó un tiempo de espera de siete días o más.
Imagen: - Aseguraban entre 2 y 4 días. Sigo esperando y es el séptimo día. - Igual que yo. - Entre 7 y 10 días, dijeron que podría tardar más. Comentarios de la publicación en Facebook del Dr. Jason Bae en un grupo privado de médicos preguntando cuánto tiempo tardaban los resultados de las pruebas de COVID-19. Créditos: Jason Bae
La escasez de pruebas diagnósticas sigue siendo uno de los mayores problemas para afrontar la pandemia a nivel mundial. Este enfoque responde a mucho más que a una simple curiosidad estadística: hacer pruebas a las personas es la clave para comprender la amplitud de la propagación del coronavirus y determinar su gravedad. Los sanitarios necesitan acceso a pruebas rápidas para poder seguir atendiendo de manera segura a los pacientes. En el futuro cercano, también necesitaremos pruebas serológicas para comprobar cuántos de nosotros hemos adquirido algún tipo de inmunidad y podríamos empezar a salir de nuestras casas para reactivar la economía.
Pero a medida que cada vez más gente se somete a la prueba de COVID-19, el retraso entre la recogida de muestras y la entrega de resultados se vuelve cada vez más impredecible, al menos en EE. UU. Como se ve en las respuestas a la publicación de Bae, algunos laboratorios están manejando el aumento de la demanda peor que otros.
En las respuestas, Bae encontró dos patrones bien definidos. El médico afirma: "Las pruebas en centros de salud que recurren a laboratorios privados tardan cada vez más, mientras que, en el caso de las pruebas para pacientes hospitalizados, el tiempo de respuesta ha ido disminuyendo".
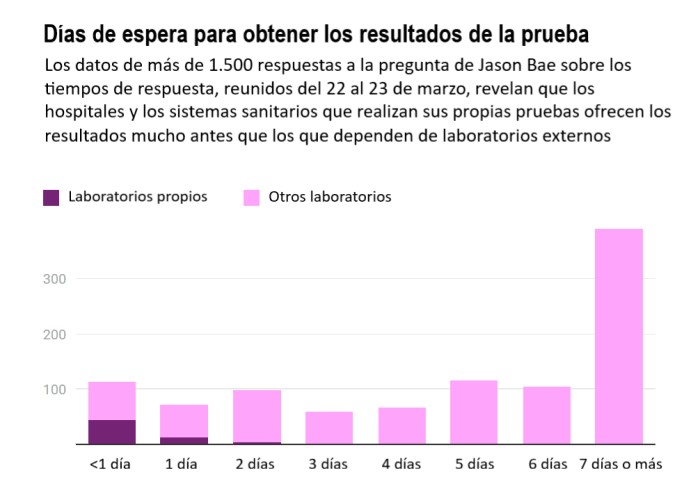
En un esfuerzo por ayudar a comprender la situación, Bae reunió las respuestas en un gráfico. El análisis de sus datos revela un sistema fragmentado que se ahoga en la demanda, pero con algunos problemas claros y reparables y signos de esperanza.
¿Quién está haciendo las pruebas?
Actualmente hay cuatro tipos de laboratorios principales que realizan las pruebas de detección del coronavirus en EE. UU.:
-
Los Centros para el Control y la Prevención de Enfermedades (CDC, por sus siglas en inglés), gestionados por el Gobierno federal, que al principio se encargaron de todas las pruebas en EE. UU. (algo que se consideró ampliamente como un obstáculo al principio del brote)
-
Laboratorios de salud pública gestionados por los distintos estados
-
Laboratorios internos de hospitales que forman parte de un sistema sanitario más amplio
-
Laboratorios privados, como ARUP, BioReference Laboratories, LabCorp, Mayo Clinic Laboratories, Quest Diagnostics y Sonic Healthcare, que ya se encargan la mayor parte del volumen de pruebas en todo el país
Aunque actualmente y hasta la fecha no hay datos globales sobre la cantidad de pruebas realizadas, es probable que los test solo hayan llegado a un pequeño porcentaje del total de enfermos. En Massachusetts (EE. UU.), donde hay muchos hospitales académicos grandes, aproximadamente el 19 % de todas las pruebas realizadas de COVID-19 se han llevado a cabo en los laboratorios internos, mientras que el 65 % se han hecho en algún laboratorio privado, según las cifras publicadas por el departamento de salud de ese estado. En la mayoría de los estados, es muy probable la primera cifra sea mucho más baja, ya que solo los mayores hospitales y con mejores recursos son capaces de crear sus propias instalaciones de realización de pruebas.
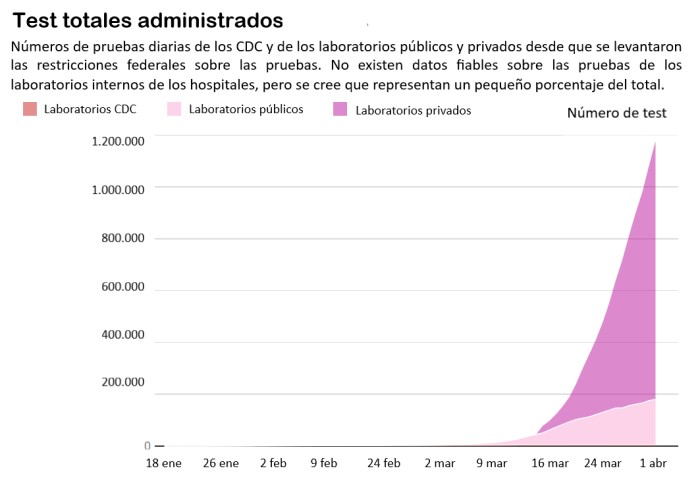
Gráfico: Los laboratorios comerciales incluyen ARUP, BioReference Laboratories, LabCorp, Mayo Clinic Laboratories, Quest Diagnostics y Sonic Healthcare. Las primeras pruebas comerciales se iniciaron el 5 de marzo, pero la Asociación de Laboratorios Clínicos de EE. UU. (ACLA) comenzó a registrar números diarios a partir del 16 de marzo. Entre el 5 y el 16 de marzo se realizaron 27.000 pruebas . Los números de pruebas por parte de los CDC son apenas visibles. Empezaron a hacer las pruebas el 18 de enero y han realizado aproximadamente el 2 % de todas las efectuadas hasta la fecha. Crédito: Tate Ryan-Mosley. Fuente: CDC; ACLA.
¿Por qué hay tantos retrasos en los laboratorios privados?
Los retrasos se deben principalmente a tres razones. La primera es la falta de suministros. Cuando un laboratorio privado realiza una prueba de COVID-19, primero envía los materiales como hisopos de nariz o garganta a los lugares de prueba. Pero según la Asociación de Laboratorios Clínicos de EE. UU. (ACLA), el suministro de kits de prueba sigue siendo un problema, al igual que el acceso a reactivos, al equipo de protección y a los hisopos. La falta de cualquier producto provoca que todo el proceso de prueba se detenga. La presidenta de ACLA, Julie Khani, afirma: "Ningún laboratorio, a nuestro entender, tiene el acceso previsible a los suministros necesarios para la continua expansión de las pruebas".
Los proveedores de material sanitario tienen poca flexibilidad para añadir nuevos centros a su lista de clientes: los contratos obligan a las clínicas a cumplir sus acuerdos con los laboratorios particulares, y los distintos laboratorios pueden variar en sus especificaciones sobre cómo se deben preparar las muestras. Eso dificulta la desviación de la demanda de un laboratorio a otro.
El segundo problema es la falta de financiación. A pesar de las promesas del Gobierno federal de que no se cobrarán las pruebas para COVID-19 a las personas, en un país que carece de un sistema sanitario universal, no está claro quién pagará la factura de los recursos de las pruebas, destaca Khani, lo que dificulta que los laboratorios sigan aumentando sus capacidades.
El tercer factor es la mala priorización de las muestras. Los laboratorios comerciales han intentado hacer frente a la creciente demanda de pruebas priorizando los casos más urgentes, pero dependen de las clínicas y hospitales para clasificar las pruebas de los pacientes de acuerdo a las pautas de los CDC. Si la organización de las pruebas no se gestiona bien, ralentiza el resto de las operaciones. En una carta enviada a los CDC el 2 de abril, la ACLA instó en la urgencia de formar a médicos y hospitales sobre la priorización de las pruebas.
Instalaciones propias: respuestas más rápidas pero menor capacidad
California ha sido uno de los estados más afectados por las demoras en las pruebas. Hasta el 2 de abril tenía más de 59.000 pruebas pendientes de resultados, de las aproximadamente 95.000 realizadas en total. (Dos días más tarde, sin embargo, había reducido ese retraso a 13.000).
Las pruebas internas tienen varias ventajas sobre las de los laboratorios privados. La más obvia es que las muestras no se tienen que empaquetar ni enviar de un lado a otro entre diferentes instalaciones y sistemas. El procesamiento, la priorización y el seguimiento de las pruebas ocurren dentro de un mismo sistema, lo que reduce la burocracia y mejora la eficiencia. También tienen más flexibilidad en sus flujos de trabajo de pruebas que los grandes laboratorios automatizados (la Universidad de Stanford tiene cuatro formas diferentes de procesar una prueba, por ejemplo), lo que les ayuda a reaccionar a las fluctuaciones en el suministro.
Quizás lo más importante es que los laboratorios internos actualmente solo procesan una fracción de las pruebas que manejan los laboratorios comerciales. El director médico del Laboratorio de Virología Clínica de la Universidad de Stanford, Ben Pinsky, explica: "No sorprende que, si alguien intenta realizarse una prueba y no está afiliado a un sistema sanitario, sus tiempos de respuesta puedan ser más lentos". Actualmente, su centro es capaz de procesar hasta 2.000 pruebas al día con una media del tiempo de respuesta de menos de 24 horas. Hasta el 1 de abril, este laboratorio había llevado a cabo alrededor de 10.000 de las 30.000 pruebas que se realizaron en California.
Las grandes empresas de producción, como Roche, están mejorando aún más la situación. Recientemente empezaron a vender dispositivos de pruebas que los hospitales regionales pueden usar para detectar la COVID-19 sin tener que enviar muestras a un laboratorio externo. Con más hospitales y otras instalaciones capaces de procesar pruebas in situ, los laboratorios comerciales podrían recudir demanda y con ella, los tiempos de espera.
Pinsky es optimista y cree que se trata del inicio de una tendencia: "Cuando estén disponibles todas estas pruebas diferentes, la disponibilidad de las pruebas para los pacientes aumentará".
¿Qué nos espera?
Es imposible aumentar la capacidad de forma rápida. De sus pocos días en cuarentena, Bae recuerda que fueron bastante indoloros, aunque difíciles para su esposa, que tuvo que cuidar a su bebé de 10 meses, y que perjudicaron su clínica. Pero para otros, la situación es mucho más arriesgada: hacer que una persona mayor o en estado grave tenga que esperar hasta 14 días por los resultados podría no ser factible ni seguro. Las pruebas lentas también significan que los sanitarios que sospechan que podrían tener COVID-19 deben dejar de trabajar durante más tiempo.
Para Bae, lo importante son los cambios sobre el terreno, y hasta ahora, afirma que no ha visto muchos. El médico afirma "Nos dicen: 'Esta prueba rápida está a punto de llegar' o 'Todo lo que están aprobando en la Agencia Estadounidense del Medicamento (FDA, por sus siglas en inglés) y por vía rápida". Pero, salvo las pruebas comerciales que sí están disponibles, realmente no he visto el cumplimiento de ninguna de esas promesas".
Las soluciones probablemente serán una combinación de muchos y distintos tipos de opciones de pruebas en diferentes instalaciones. Los laboratorios internos de los hospitales, por ejemplo, serían los mejores para realizar pruebas rápidas a las personas de mayor prioridad: a los sanitarios y pacientes graves. Pero necesitan financiación y personal para escalar, y los hospitales de las comunidades más pequeñas necesitan más apoyo y la formación para implementar los sistemas de pruebas recién fabricados.
Los laboratorios comerciales tienen el potencial de aumentar aún más de lo que ya han hecho, pero necesitan vías claras para obtener fondos, así como duplicaciones que protejan contra algún contratiempo en la cadena de suministro. Y a medida que más laboratorios comerciales empiecen a hacer, el conocimiento de sus capacidades a la hora de planificar y priorizarlas también podría ayudar a reducir el retraso.
Si Estados Unidos logra los cambios necesarios en la red de los laboratorios involucrados en las pruebas de diagnóstico del coronavirus, podría conseguir que estos próximos seis meses sean un poco menos dolorosos. Para llevar a cabo una verdadera prueba masiva de la población, se necesitan pruebas rápidas y más baratas, como la que ofrece Abbott Labs que promete dar un resultado en cinco minutos. Las pruebas ejecutables desde casa ayudarían aún más. Estos avances podrían proporcionar el volumen de pruebas necesarias para realizar el seguimiento de contactos e identificar los puntos calientes del contagio cuando surgen, así como permitir que las personas que no tienen síntomas confirmen que no están enfermas. Todo esto es esencial para que las personas vuelvan a trabajar. Ya sea apoyándose en los grandes laboratorios comerciales, en los sistemas de salud, o poniendo en marcha nuevos equipos de prueba en los hospitales de todo el país, cada esfuerzo representa una importante contribución. Khani concluye: "Todos estamos todos juntos en esto".


